Sogenannter apoplektischer Insult oder „Hirnschlag“
Es gibt aber den weißen und den roten Schlaganfall.
Der weiße Schlaganfall erfolgt als motorische oder sensorische Lähmung (oder beides) beim DHS, d.h. die Patienten sind blass, kalt, in Sympathicotonie, also in der konflikt-aktiven Phase. Wir könnten ihn auch MS genannt haben.
Beim roten Schlaganfall sind die Patienten schon in der Heilungsphase, und die Lähmung (motorisch oder sensorisch) resultiert durch Oedematisierung, die bis ins motorische oder sensorische Zentrum des Gehirns reicht, und der Hamersche Herd ist stets auf der gegenüber-liegenden Seite zu den feststellbaren motorischen oder sensorischen Lähmungen gelegen. Die Patienten sind heiß, haben Appetit, schlafen gut und viel, haben Hirnoedem, sind also in der pcl-Phase.
Hier ist die Sache etwas schwieriger insofern, als die Lähmungen, sowohl motorische als auch sensorische, auch durch „überfließendes Oedem“ verursacht werden kann, also nicht unbedingt ein motorischer oder sensorischer (Trennungs-)Konflikt voraufgegangen sein muss.
Wenn man ein Hirn-CT anfertigen lassen kann, kann man sich selbst und die Angehörigen oft sehr beruhigen, selbst wenn der Patient im sog. cerebralen Koma ist, was oftmals gleich-bedeutend ist mit der Absence einer epileptoiden Krise.
Oftmals ist „nichts machen“ dann besser als zu versuchen, den Patienten unbedingt aus seinem „Koma“ herausholen zu wollen. Denn die epileptoide Krise der Absence geht auch spontan wieder vorbei. Allerdings sollte man dazu wie gesagt ein Hirn-CT haben. Die Befürchtung, daß es eine Hirnblutung sein könnte, stimmt fast nie. Es ist praktisch immer Oedem des in der Heilungsphase aufquellenden Hamerschen Herdes.
Ein blasser oder weißer Schlaganfall, den wir gar nicht so selten, wenn auch nicht so ausgedehnt, erleben, kann genauso schnell wieder verschwinden wie er gekommen ist, vorausgesetzt, der Konflikt löst sich auch wieder schnell.
Für die motorische Komponente ist der epileptische Anfall in der Heilungsphase natürlich obligatorisch, obwohl er, wenn er nachts auftritt, nicht unbedingt bemerkt wird. Für die sensorische Komponente ist als epileptoide Krise stets die Absence obligatorisch. Aber die kann man natürlich nachts noch leichter übersehen.
Besonders gern haben wir früher von „apoplektischen Insult“ gesprochen, wenn Lähmungen, besonders motorische (nervus facialis) im Gesicht zu bemerken waren, Facialisparese, Lähmung des Gesichtsnervs, meist halbseitig, vom Beginn des Konfliktschocks (DHS) an, also eine Lähmung der Innvervation der Gesichtsmuskulatur, dem immer ein aktiver Konflikt „das Gesicht zu verlieren“ oder „zum Narren gemacht worden zu sein“, zugrunde liegt.
Oft fälschlicherweise als „Schlaganfall“ bezeichnet.
Beim Lachen zieht der Patient den Mundwinkel der nicht gelähmten Seite zur Seite, der andere Mundwinkel hängt, macht nicht symmetrisch mit. Hier gibt es alle Abschattierungen von wenig, teilgelähmt bis vollständig gelähmt.
Wenn z.B. eine Ehefrau und ihre halbwüchsige Tochter den Vater gleichzeitig „zum Narren machen“ dann sind beide Gesichtshälften gelähmt. Wir nennen das Amimik, d.h. das Gesicht kann keine Mimik mehr zum Ausdruck bringen.
Oder eine Lähmung von Arm und Bein: z.B. bei RH Mann, weil ihn die Ehefrau aus der Umarmung der Arme (des rechten Partner-Arms) und der Beine (des rechten Partnerbeins) gelaufen ist, dann erleidet er augenblicklich eine sog. halbseitige Lähmung (in Wirklichkeit „nur“ rechter Arm und rechtes Bein), die aber meist nicht sofort vollständig, sondern nach und nach zunimmt und erst nach einigen Wochen vollständig ist.
Mit dem Begriff „Hirnerweichung“ meinte man die Hamerschen Herde in pcl-Phase, also mit Oedem, evtl. bei Syndrom auch mit viel Oedem.
Hatte ein Patient positiven Wassermann-Test (bei Syphilis), sprach man von „Gummen“ im Gehirn, glaubte, die Spirochäten hätten das Gehirn zerfressen. Teilweise bezeichnete man es auch als Hirninfarkte und meinte, es seien vielleicht cerebrale Gefäßverschlüsse.
In Wirklichkeit waren es stets ausnahmslos Hamersche Herde in pcl-Phase.
Hat der Patient z.B. einen Linksherz-Infarkt mit einem großen Oedem rechts-cerebral periinsulär, dann kann das große Oedem in die umliegenden motorischen und sensorischen Rindenareale, wir sagen „hochdrücken“, so dass sie überflutet sind und dadurch vorübergehend eine Lähmung auf der gegenüberliegenden Körperhälfte resultiert.
Deshalb wird dann ein Herzinfarkt oftmals als apoplektischer Insult fehlgedeutet und umgekehrt, je nachdem, welche Symptomatik im Vordergrund steht. Oft stellt man sich auch vor, der Patient hätte durch seinen Herzinfarkt einen roten Hirnschlag erlitten, was unsinnig ist.
Ein sog. „Hirnschlag“ unterscheidet sich cerebral von einem „Herzinfarkt“ nur dadurch, dass der cerebrale Prozeß bis zum gyrus praecentralis, also bis zum motorischen Zentrum unter der Schädeldecke cortical hoch reicht. Dadurch steht dann die Lähmung im Vordergrund, die, wenn jetzt kein erneutes DHS (motorischer Konflikt) hinzukommt, nur vorübergehend ist.
Vorsicht: Solange man nicht über die Verlaufszeiten des Konfliktes oder der Konflikte Bescheid weiß, kann man auch schlecht abschätzen, ob das Oedem schon den Höhepunkt erreicht hat oder noch steigen wird. Auch längere Bewusstlosigkeit ist dann kein Grund zur Verzweiflung, wenn man den Verlauf durch Konflikt-Kenntnis abschätzen kann.
Auch an Konfliktrezidive muss man denken, die das Oedem „hochschaukeln“ können. Und die meisten Patienten sind auch keineswegs so komatös, dass sie nicht das gesprochene Wort mitbekommen und sogar verstehen könnten. Auch daran muss man denken!
Nun wird man sofort fragen: Ja, ist es denn möglich, dass das wirklich alles im Prinzip das gleiche ist, Schlaganfall, Hirnblutung, Hirn-Zyste, Hirntumor, Meningeom, hyperdense (vermehrt dichte) und hypodense (vermindert dichte) Herde oder Areale und all die vielen unklaren Hirnschwellungen aller Art?
Antwort: Bis auf wenige Ausnahmen, ja! Natürlich gibt es die relativ sehr seltenen subduralen und epiduralen Hämatome bei Stürzen (Blutung zwischen Dura mater und Arachnoidea bzw. zwischen Schädelkalotte und harter Hirnhaut).
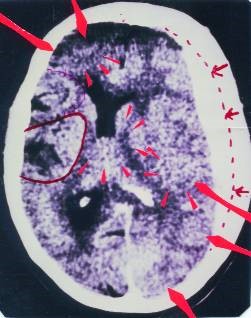
59jährige Patientin der Uni-Klinik Wien, die in bewusstlosem Zustand, am ganzen Körper glühend in Vagotonie, eingeliefert und mit CT untersucht wurde. Man sah ein großes subdurales Hämatom rechts (gestrichelte Linie, Pfeile). d.h. ein Bluterguss zwischen Dura mater und Schädelknochen.
Die Kollegen erfuhren von den Angehörigen, dass die Patientin in ihrer Wohnung auf die rechte Schädelseite gefallen sei.
Der Grund des Fallens war folgender:
Die Patientin hat ein großes Oedem im rechten periinsulären Parietalbereich, der pcl-Phase nach Revier-Konflikt entsprechend, also einen rechts-cerebralen Linksherz-Infarkt. Gleichzeitig zeigt die linke Seite aber ebenfalls ein kleineres Oedem, entsprechend einem gelösten sexuellen Konflikt und Schreckangst-Konflikt mit Gebärmutterhals-Ulcera und Kehlkopf-Ulcera.
Später wurde berichtet, die Patientin habe bei dem Sturz einen Herzinfarkt erlitten, weshalb sie verlegt worden sei. Da die Kollegen ja von Herzinfarkt und Korrelation im Gehirn keine Ahnung haben, wird leicht Ursache und Folge verwechselt.
Wenn Ihr Euch das Bild mal genau anschaut, dann werdet Ihr noch eine ganze Reihe von teils aktiven (mit kleinen Pfeilchen umringten) Schießscheiben-Konfigurationen, teils gerade eben in Lösung gegangenen Schießscheiben-Konfigurationen, links oben und rechts parieto-occipital entdecken, oder einen in Lösung befindlicher HH, den man nicht mehr am Oedem, sondern nur noch an der Massenverschiebung erkennen kann, d.h. er muss schon älteren Datums sein.
Leider konnte ich ja die nähere Vorgeschichte nicht in Erfahrung bringen.